Вопросы применения наркотических анальгетиков относятся к актуальным и для врачей, и для нуждающихся в обезболивании пациентов. Изменения в законодательстве упростили процедуру обеспечения больных препаратами, лекарств также достаточно. Почему же многие пациенты всё ещё вынуждены терпеть боль? Наш эксперт – Александр Краснов, главный детский паллиатолог Минздрава НСО.
Благотворительный фонд «Подари жизнь» в 2015 г. провёл опрос врачей и пациентов по поводу доступности обезболивающих препаратов. Половина больных рассказала, что занимать очередь за рецептом приходится в пять утра. 26 % опрошенных слышат от доктора: «Боль надо терпеть». Ещё 36 % заявили: «Врач не верит, что обезболивания недостаточно, и не меняет схему использования препарата, не подбирает другое средство».
Медики назвали главными проблемами в организации обезболивания пациентов сложное законодательство, регулирующее оборот наркотических веществ, «недостаточную информированность врачей» и нехватку препаратов в аптеках. Такова усреднённая российская картина.
Александр Краснов, главный детский паллиатолог Минздрава Новосибирской области, уверен: дефицита препаратов нет. Есть основанный на «мифах» страх больных и врачей перед применением наркотических анальгетиков. Этот страх эксперт намерен развеять.
– Почему вы уверены, что препаратов достаточно?
– После самоубийства контр-адмирала Вячеслава Апанасенко в 2014 году и предания гласности других случаев самоубийств, причиной которых стало недобросовестное исполнение законодательства в части реализации прав пациентов на облегчение боли, Правительство Российской Федерации под давлением общественных организаций стало уделять очень большое внимание вопросам либерализации, упрощения законодательства в сфере оборота наркотических веществ.
Запас всех наркотических препаратов в области обеспечен полностью. За этим следят и в Минздраве, и в Новосибоблфарме.
Самые распространённые наркотические анальгетики, морфин и фентанил – копеечные. Дороже обеспечивать необходимые инженерно-технические условия их перевозки и хранения, соблюдение которых позволяет медицинскому учреждению участвовать в обороте этих препаратов. Каждый медицинский работник для допуска к обороту должен пройти определённую регламентированную процедуру. На выписывание самого рецепта и сбор необходимых подписей и печатей раньше требовалось много времени. Но это всего лишь технические сложности. Сегодня законы либерализуются.
Например, врач может выдать пациенту пятидневный запас наркотических анальгетиков при выписке из стационара. Не требуется дополнительных согласований при назначении этих препаратов, достаточно подписи одного врача. Вдвое увеличено предельное количество сильнодействующих препаратов, выписанных на одном спецбланке. Всё это призвано облегчить процедуру обезболивания – и для врача, и для пациента, и для родственников.
– Но врачи, по их же словам, опасаются нарушить закон и нажить себе неприятности.
– Такие случаи тоже были, самый громкий из них – история Алевтины Хориняк, 74-летнего терапевта из Красноярска, которая выписала онкологическому больному обезболивающий препарат, и против неё возбудили уголовное дело за незаконный оборот сильнодействующих веществ. Доктор Хориняк не имела права выписывать лекарство, чтобы больной приобрёл его за деньги, но сделала это. Купила лекарство её подруга. Обеих осудили. Прокурор требовал 8 лет заключения. Суд ограничился штрафом. Но доктор Хориняк заявила, что для неё было делом принципа добиться справедливости, и осенью 2014 года она была оправдана. Доктор Хориняк своим примером доказала, что бояться нечего.

– Почему врачи пеняли на «недостаточную информированность»?
– Как правило, лечение хронической боли подробно не изучается в институте. Мне, например, только в Австрии на Европейской школе боли удалось разобраться с причинами, механизмами и терапией нейропатического компонента болевого синдрома. Сложность ещё и в том, что у человека нет центра боли. Но существует координированная между собой работа различных отделов нервной системы, которая начинается на периферии с рецепторов и заканчивается сложным ответом коры головного мозга.
Эксперты Международной ассоциации по изучению боли определяют её как «неприятное ощущение и эмоциональное переживание, связанное с реальным или потенциальным повреждением тканей или описываемое в терминах такого повреждения». Сложное определение, как и само чувство боли.
Актуальность обезболивания пациентов именно онкологического профиля продиктована тем, что более 70 % из них имеют болевой синдром как минимум средней интенсивности, при которой применение опиатов не запрещено. Важно помнить, что понятие «онкологическая боль» включает несколько компонентов.
Во-первых, это ноцицептивная боль – активизация специальных болевых рецепторов (ноцицепторов), в зависимости от повреждённого органа может быть хорошо локализована или разлитой, диагностика её, как правило, не является проблемой.
Во-вторых, это нейропатическая боль. Она часто сопровождает ноцицептивную боль, но является самостоятельным видом боли, может быть результатом прямого повреждающего действия опухоли и её метаболитов на соматосенсорную систему, проявлением токсической полинейропатии на фоне химиотерапии или лучевого миелита после лучевой терапии.
В-третьих, прорывная боль – приступообразное усиление интенсивности болевого синдрома, которое может встречаться даже у пациентов, получающих наркотические анальгетики и установить причину которого не всегда представляется возможным. Однако в любом случае прорыв боли всегда требует назначения дополнительной дозы опиатов.
И наконец психогенная боль – особый вид боли, встречается только в паллиативе и связана с такими переживаниями, как тревога, депрессия, чувство гнева, стыда, обиды, вины. Все эти аспекты изучаются в соответствующем разделе медицинской науки – альгологии, но в России пока такая специальность не введена.

– Каждый вид боли требует своей тактики лечения?
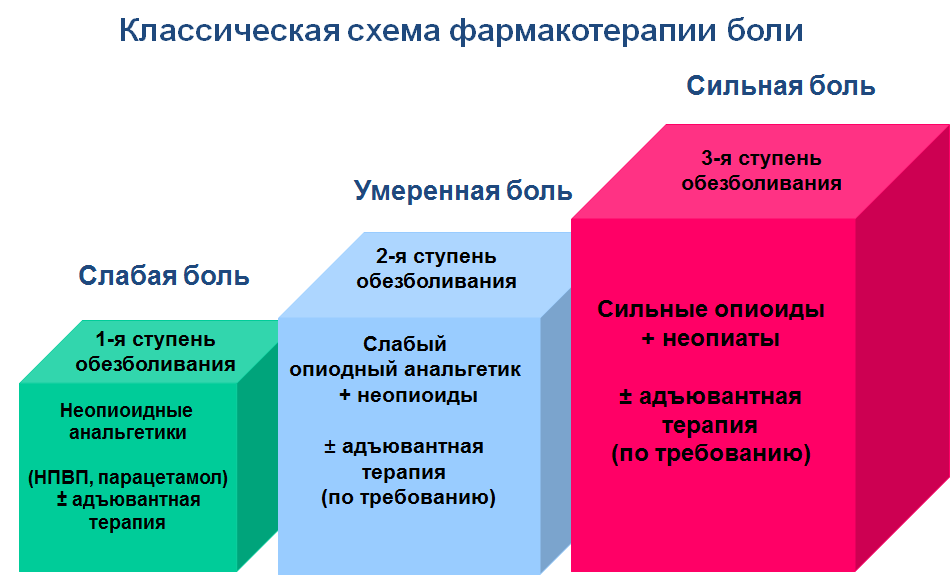
– Более того: каждый пациент требует индивидуального подхода при выработке программы обезболивания. Например, прорывная боль может появиться вследствие роста опухоли, осуществления физиологических отправлений, вследствие развития толерантности к препарату. Это нормально. Именно поэтому каждые 2-3 недели, как правило, дозировку наркотических анальгетиков приходится увеличивать. Благо, не у всех наших препаратов есть максимальная суточная доза. Например, у морфина «прописана» только стартовая доза, но для достижения эффекта в процессе подбора схемы обезболивания мы можем превысить стартовую дозу в десятки раз.
В терапии прорывной боли важно соблюдать два железных правила. Первое: если мы перевели пациента на пролонгированную форму опиатов, у него всегда должен быть запас «короткого» анальгетика. В мире существуют специальные назальные спреи и капли для купирования прорыва боли, в том числе и детские формы. Маму ребёнка заранее инструктируют, сколько необходимо добавить препарата ребёнку, чтобы перестало болеть. Взрослые пациенты в любое время могут получить консультацию по обезболиванию в том паллиативном учреждении, к которому они прикреплены.
Второе – при расчёте суточной дозы опиата необходимо учитывать все прорывные дозы за прошедшие сутки. Таким образом, пока не будет достигнуто обезболивание, суточная дозировка «короткого» опиата может повышаться изо дня в день. К этому просто нужно быть готовым.
Учитывая многокомпонентность болевого синдрома, кроме наркотических и ненаркотических анальгетиков в схему обезболивания по показаниям включают такие группы препаратов, как глюкокортикостероиды, противосудорожные препараты, антидепрессанты и другие. Психогенная составляющая болевого синдрома требует применения немедикаментозных методов терапии.
– По результатам опроса получается, что треть пациентов слышит от врача: «Не верю, что больно». Как можно доказать врачу, что болит? И надо ли доказывать?
– Нет ничего более субъективного, чем объективная оценка болевого синдрома. В паллиативе невозможно помочь пациенту, если отношения построены не на принципе полного взаимного доверия. Если пациенту приходится доказывать, что у него болит, то ни о каком паллиативном подходе не может быть и речи! Возможна и обратная ситуация: чтобы не показаться слабым и беспомощным (или в силу каких-то других причин), человек специально терпит боль, не обращается за помощью. Многие люди уверены, что, если человек тяжело болен, значит он должен терпеть и страдать. В студенческие годы я работал санитаром в онкологической клинике и своими глазами видел, как пациент в присутствии врачей начинал петь, чтобы отвлечься от нестерпимой боли, и только наедине признавался, что очень страдал, но не хотел лишний раз пожаловаться.
Сегодня мне тоже приходится слышать разные истории об отсутствии должного обезболивания в области. На каждый такой «сигнал» считаю своим долгом и обязанностью реагировать немедленно. Как правило, проблема решается в тот же день: технически это очень несложно, административного ресурса хватает, главное – это наличие понимания со стороны сотрудников учреждений. Если люди готовы слушать и воспринимать новую информацию, я готов довести её и до врачей, и до близких и родственников, и до самих пациентов.
– Можно ли «измерить» боль?
– Что касается оценки боли, методики существуют, это различные шкалы. Самая распространенная – визуально-аналоговая шкала (ВАШ). Она представляет собой стандартизированный проградуированный отрезок, делений может быть 100, а может и 10. (Есть отрывные самоклейки – правда, не в России). Для самых маленьких вместо цифр – смайлики. На первом приёме пациента просят определить по шкале, насколько сильно у него болит. Шкалу вклеивают в карту. Для нас это отправная точка. И так каждый день в 10 утра, когда пересчитываем суточную дозу, просим пациента показать на шкале силу боли. Нам это позволяет объективизировать то самое субъективное – болевые ощущения пациента, а ему – убедиться в том, что препараты работают, и боль уменьшилась. Не купировалась ещё, но уменьшилась. Значит, мы на верном пути и необходимо продолжать соблюдать те назначения, которые делает доктор.
– Чего, кроме обилия бумаг и возможности нарушить закон по незнанию может опасаться доктор, выписывая наркотические анальгетики? Навредить пациенту?
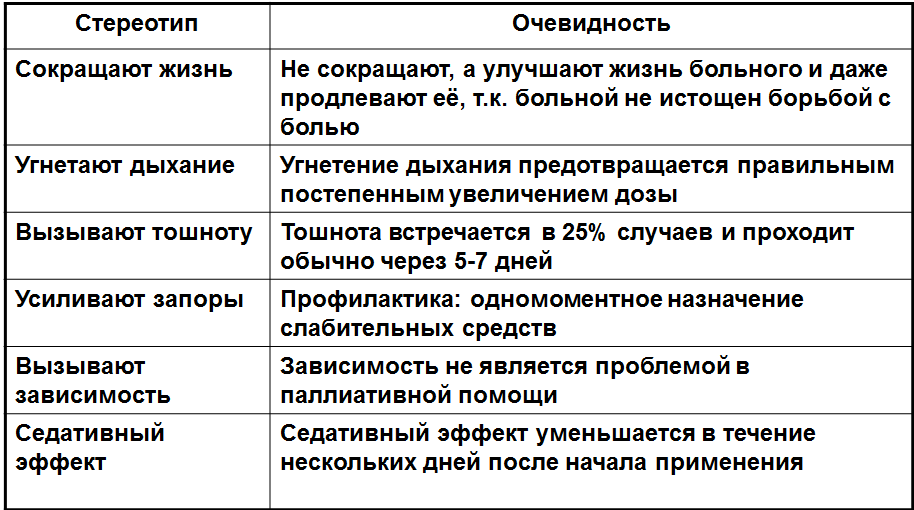
– Технология длительного применения опиатов в мире отработана, это достаточно просто и безопасно, однако в России до сих пор существуют «мифы», которые мешают полноценному применению опиатов в терапии болевого синдрома и которые необходимо развенчивать. Эти стереотипы сведены в наглядную таблицу. Всегда уделяю внимание этому вопросу на своих семинарах по оценке и ведению персистирующего болевого синдрома для медицинских работников.
.
– Прокомментируйте каждый миф, пожалуйста.
– Паллиативный пациент уходит не в результате назначения наркотиков. К сожалению, таково развитие болезни. Наоборот: качественное обезболивание в конце жизни помогает человеку сэкономить резервы, а не тратить последние силы на борьбу с болью. Тем самым мы несколько отодвигаем во времени печальный исход заболевания.
Угнетение дыхания, тошнота, рвота и запоры – это, конечно, не мифы, а вполне ожидаемые и закономерные побочные эффекты опиатов. Коррекция и устранение их – одна из наших задач. Достигается это путём соблюдения несложных принципов применения опиатов, одновременным назначением слабительных и противорвотных препаратов. Чаще всего побочные действия опиатов получается устранить в течение первой недели обезболивания. В очень редких случаях приходится сменить препарат из-за непереносимости.
Недавно в России зарегистрирован комбинированный наркотический анальгетик, в состав которого входят налоксон и оксикодон. Такое сочетание компонентов значительно сокращает риск развития и психологической зависимости, и побочных явлений со стороны желудочно-кишечного тракта.
Частота встречаемости психологической зависимости от современных опиатов среди пациентов паллиативного профиля не отличается от таковой в популяции в целом. Другими словами, соблюдая существующую технологию постоянного применения опиатов, нужно очень постараться, чтобы передозировать наркотик и вызвать ятрогенную эйфорию. Тем не менее, развитие зависимости – это тоже наша цель, только не от наркотиков, не от эйфории, а от хорошего качества жизни, от безболезненного существования.
Седативный эффект – это не просто побочное действие. В начале применения наркотического анальгетика лёгкое опьянение, седация действительно могут иметь место и проходят в течение нескольких дней. В ряде случаев мы можем сознательно прибегать к медикаментозной седации опиатами, то есть «выключению» сознания, чтобы облегчить состояние больного в конце жизни, уменьшить его страдания, в том числе, и по просьбе самого пациента. При этом пациента можно вновь пробудить по просьбе родственников, пообщаться с ним, если он способен к контакту, убедиться, что мы не передозировали препарат.
Самое главное – понимать, что это не эвтаназия, в том смысле, как она прописана в статье 45 Основ законодательства Российской Федерации об охране здоровья граждан, не ускорение смерти пациента. Это помощь неизлечимо больному человеку в реализации его права на достойную, спокойную и безболезненную смерть. Улучшение качества смерти – это одна из задач паллиативной команды при оказании помощи в конце жизни.
Получить консультацию по вопросам обезболивания можно, написав вопрос на эл. почту: krasnov_an@mail.ru
Александр Николаевич Краснов,
главный детский паллиатолог Новосибирской области,
директор АНО «Центр паллиатива и реабилитации»
Читайте также:
Главный детский паллиатолог Новосибирской области: мы не добавляем дней жизни, а добавляем жизни дням
